もくじ🔖
1:【人工透析】人工透析患者さんは老人ホームに入居できますか?人工透析患者さんの施設ケアマネジメント

施設でケアマネジャーとして働いていると、よく「人工透析の人でも入居できますか?」というご質問をいただきます。
結論から言うと、人工透析の患者さんでも条件付きで老人ホームへの入居ができます。
条件付きと書いたのは、人工透析の患者さんの場合は施設側で調整すべきことが多く、その調整を全てクリアした時に初めてきちんと受け入れができるからです。
現在は透析人口の増加が背景にあるのか、透析クリニックの整備状況が良くなっている影響で以前よりは敷居がだいぶ低くなってきた印象です。
今後も高齢化に伴い施設にとって人工透析患者さんを受け入れられるかどうかが、施設の社会的な役割を考える上で非常に重要になってきます。
今日は人工透析患者さんの施設でのケアマネジメントを、入居の相談を受けてから受け入れるまでの時系列に沿ってご紹介します。
そもそもの高血圧予防や糖尿病予防などの腎疾患対策は厚生労働省の「腎疾患対策」のホームページのリンクを貼っておきますので、そちらも併せてご参照ください。
2:施設への問い合わせから入居まで
2−1:まずは通院可能な透析室の確保ができるか?
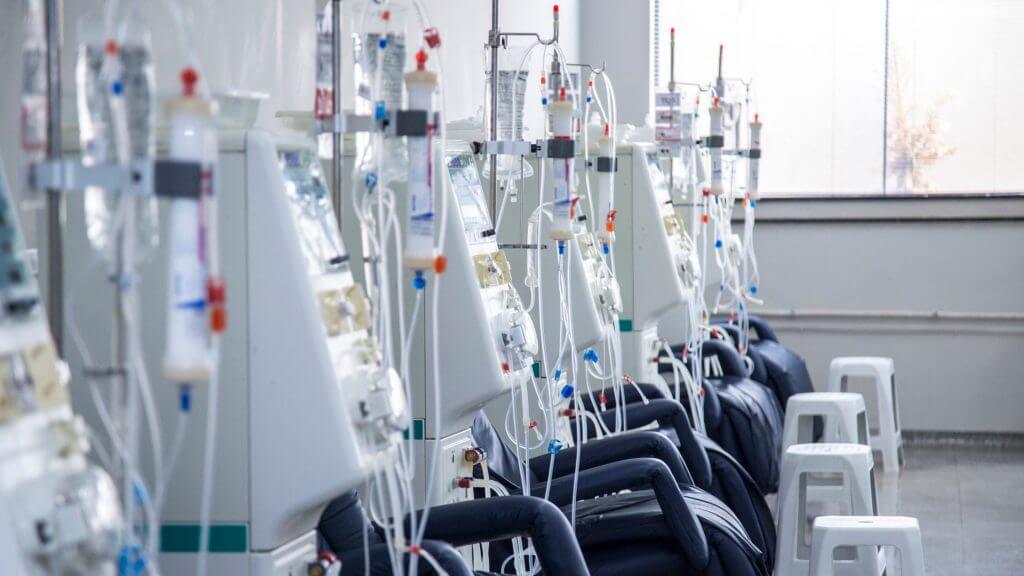


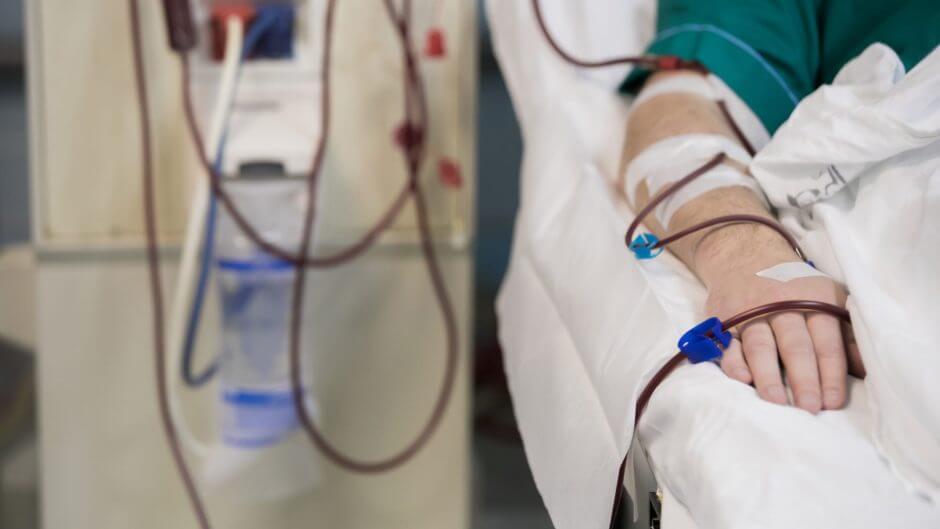
人工透析を行なっている人の入居を問い合わせを受けたら、他の入居希望の人と同様に情報収集から始めます。
その人が持っている疾患や障がいなどを調べることはもちろんですが、ここでは人工透析の問題に限って書いていきます。
なんと言っても最も大切なことは「入居後に透析クリニック(以降、「透析室」と呼びます)までの通院が可能かどうか?」を確認することです。
「施設に入居する」ということは、つまり「引越しをする」ということ。
住む場所が変われば、今まで通えていた病院やクリニックが遠くなってしまうかもしれません。
在宅で通院していた透析室がそのまま施設まで送迎に来てくださると問題ないのですが、そうでない場合はご本人やご家族に探していただくか施設のほうで探すことになります。
人工透析の通院は週に3日ほどありますので「通いやすいところがあるかどうか?」「送迎ができる病院やクリニックがあるかどうか?」というのは非常に重要なポイントです。
私が以前に働いていた施設では、近くに送迎可能な透析室がなかったために、入居していただくのを断念したケースがありました。
まずは通院可能な透析室の確保が最優先。
全てはそこから話が進んでいきます。
そしてもう一つのポイントをお話しします。
それは「腹膜透析」と「血液透析」についてです。
人工透析には「腹膜透析」と「血液透析」があります。
腹膜透析の場合「自己管理ができること」が施設での入居の条件となっているところが多いと思います。
実際に私が働いていた施設にも腹膜透析を行っている患者さんからの入居のお問い合わせをいただいたことがあります。
私が働いていた施設には24時間看護師が常駐していましたが「腹膜透析は自己管理ができること」が入居の条件となっていました。
結果、援助が必要な腹膜透析の患者さんを一度も受け入れたことがありません。
腹膜透析の患者さんに関しては有益な情報が提供できず申し訳ないのですが、これが私が経験してきた事実です。
血液透析の患者さんについては以下にお話しする条件をクリアした場合に入居の受け入れをしていましたので、その条件をクリアする手順と内容を確認していきましょう。
ちなみに腹膜透析、血液透析の患者さんを受け入れてくれる施設を探す場合、市区町村の窓口や地域包括支援センターの窓口で相談したり、施設の紹介会社などを利用することが一般的だと思います。
介護施設の紹介会社のホームページはこちら2−2:通院可能な透析室が見つかった場合、現在の医師に診断書や診療情報提供書の依頼をする



透析室が今までの病院やクリニックと変更がなければ問題ありませんが、透析室が変更になる場合は事前に現在診てもらっている医師に、新しい透析室宛てに診療情報提供書を書いていただくよう依頼します。
また施設としても詳しい診療情報が知りたいので、施設宛てにも診療情報提供書や診断書を書いてもらいます。
施設によっては、書式が決まっている診断書の雛形を持っているところがありますので、その場合はその診断書を使ってもOKです。
2−3:透析室が決まったら透析スケジュールの調整。その時の注意点は?



通院可能な、もしくは送迎してくれる透析室が見つかったら、次はスケジュールの調整を行います。
人工透析は週3回、1回3〜4時間というのが多いと思いますので透析室と透析のスケジュール調整を行います。
「月・水・金」で行っている場合は、そのまま「月・水・金」で引き継げるのがスムーズですし、「火・木・土」で行っている場合は「火・木・土」で引き継げればこれもまたスムーズです。
しかし、引き継ぎ先の透析室の都合によっては曜日が入れ替わることがあります。
つまり「月・水・金」から「火・木・土」へ。
もしくは「火・木・土」から「月・水・金」へ変更することも十分にあります。
その場合は「現在の透析室」と「新しく通う透析室」の間で調整が行われますが、この情報をきっちりと患者本人、ご家族、施設が把握しておかなければいけません。
特に「いつから変更になるのか?」ということは、みんながしっかりと把握しておかないと「迎えにきてもらったのに準備ができていない!」といった大失態を犯すことになります。
2−4:看護師の勤務の調整を行う



「透析の通院や送り出しは看護師が対応できる時間帯かどうか?」
「送り出し」とは文字どおりお年寄りを送り出すことですが、透析患者さんの場合は注意すべき点があります。
施設では患者さんの自立度にもよりますが、透析の送り出しは看護師が行うところが多いと思います。
しかし、往々にして透析の送り出しの時間はいろいろと大変な時間帯になることが多いです。
その一つが「看護師が不在の時間帯である」という問題。
透析が午前の場合、看護師による「送り出し」が可能かどうかを確認します。
出勤時間の調整が必要な場合もあるかもしれません。
透析患者さんは腕に透析の針を刺す時の痛みを緩和するためのお薬が付いたテープを透析前に貼ることが多いです。
このテープは透析の30分前に貼ることが基本なので、通常は施設でそのテープを貼ってから送り出しをします。
患者さんご自身がご自分である程度できるのであればまだ良いのですが、施設にはご自分でできない方も多くいらっしゃいます。
そんな時に看護師がいなければ、送り出しもままならいことになってしまいます。
24時間、看護師が常駐している施設であれば安心ですが、施設によっては看護師が日勤帯しかいない施設もあると思います。
看護師が日勤で出勤してくるにしても9時に出勤してくる施設やシフトもあれば、7時や8時に出勤してくる施設やシフトもあり、各施設の対応はまちまち。
新規に透析患者さんを受け入れるからと言っても、看護師も各家庭の事情があったり労働契約で出勤時間を決めている場合もあると思いますので、出勤時間や労働時間の変更は慎重に対応しなければいけないところになります。
もしそれでも調整が難しい場合は、施設として新規に看護師を採用するか派遣の看護師の利用も視野に入ってくるところです。
2−5:朝食の時間やメニューを調整する



朝の送り出しの時間帯は起床介助や朝食の配膳などで施設が1番忙しい時間帯の一つです。(ちなみにもう一つ忙しい時間帯は、夕食の配膳と就寝介助の時間帯です)
施設によると思いますが、朝食が8時からというところも少なくないと思います。
しかし、朝の透析患者さんの送り出しはだいたい8時〜8時30分くらい。
特に送迎の場合は透析室としても地域の数人の患者さんを1軒ずつ回って患者さんを送迎車に乗せて透析室まで連れて行ってくれるので、他の人の迷惑にならないように送迎時間は厳守しなければいけません。
ですから施設としては送迎にいらっしゃった時に「まだ朝ごはんを食べていらっしゃいます」なんて決して言えません。
透析の患者さんだけは早めに朝ごはんを提供するなどの調整が出てきます。
しかし朝ごはんを作るスタッフの出勤時間が早くて6時なので、厨房のスタッフにも多少なりとも負担がかかります。
その場合は、透析患者さんだけは簡単に作れる朝食のメニューに変更するなどの工夫も必要となってきます。
2−6:お昼ごはんの調整



朝ごはんと同じく問題になるのが、透析日の昼ごはん。
自宅なら「透析から帰ってゆっくりと昼食を食べる」でまったく問題ないのですが、施設の場合は衛生上の問題から「食事の取り置きは2時間まで」とルール化していることがあります。
そうなると透析室から帰ってくる時間によっては、「昼食は施設のものを提供できない」といった問題が出てきます。
「融通が効かないんだなぁ」と思われるかもしれませんが、施設には往々にしてそのような側面があります。
事前に透析室には帰りの時間も確認はしますが、朝9時開始の4時間透析の場合だと早くて13時に終了。
そこからいろいろな人の家をまわって施設に戻ってこられるので14時を過ぎることも時々あります。
施設の食事は12時にスタートして取り置きは14時までですから、その場合はその患者さんのための食事を別途用意する必要があります。
ちなみに、別途用意する食事で人気があったのはサンドイッチでした。
近くのパン屋さんやスーパーで買ってこられるので作る手間がなく、特別食のための材料を用意したり人材を確保する必要もなく美味しいのでお年寄りも喜んで「サンドイッチ食べたい!」と言っていました。
その他には、「食宅便」などの利用もアリだと思います。
「食宅便」の日清医療食品は、医療・介護施設の食事サービスシェアNo.1!2−7:入浴日の調整



私はケアマネジャーとして透析日に入浴のスケジュールは入れません。
理由は、透析後の疲労感への配慮のためです。
週の3日が透析の場合は、残りの4日分から2日を選んで入浴日を選定しなければいけません。
しかし、行政指導で週2日の入浴日を設定する場合は、中2日(なかふつか)は空けなければいけないことになっています。
そうしなければ「週に2日の入浴日を確保できない週が存在する」という解釈のようです。
「そんな解釈、変だよ!」と心では思いますが、仕方ありません。
ですから、中2日(なか二日)と中3日(なか三日)でスケジュールを組んで行きますが、施設が満室に近い状態だと他の入居者様に入浴時間や入浴の曜日の変更をお願いすることが必要な場合もあります。
2−8:塩分制限や水分制限、カリウム制限に対応する
透析患者さんには医師の指示で1日に摂取する塩分や水分、そしてカリウムに制限がかかっている場合があります。
その場合は当然ながら、入居した日から制限に対応できていなければ患者さんのお身体に障ります。
都道府県から指定を受けている施設(=介護保険が使える施設)で提供される食事は管理栄養士さんが栄養管理をしてくれているので、塩分制限がかかっていても「減塩食」の対応が可能なところが多いと思います。
しかし厄介なのは水分。
腎不全だけでなく心不全の患者さんに言えることですが、水分の制限がかかっている場合は薬を飲む水まで計算しなければいけません。
お年寄りは何かとたくさん薬を飲んでいるもの。
中には薬を飲む水と食事に含まれる水分だけで上限に達する人がいます。
場合によっては医師が薬を飲む回数を減らしたり、薬の内容を変更する場合もあります。
その根拠となるのは、きっちりと測定された1回あたりの服薬時に飲む水の量となりますので、それを事前に実際に服薬用のグラスで量を計る必要があります。
それでも水分量がオーバーする場合は、服薬ゼリーを使って服薬時の水分量をセーブすることもあります。
2−9:シャントの位置を周知徹底する


シャントは右腕か左腕か?
シャントとは、本来の血液回路とは違う特別な血液回路のことで手術で作ります。
透析患者さんの腕にはこのシャントが入っていますので、間違えてシャントの入っている腕で血圧測定をしないようにしなければいけません。
理由はシャントを壊さないため。
そのため施設では看護師が血圧測定をするように調整します。(一般の人の血圧測定は介護職員でも可能)
しかし看護師でも時々「あっぶねっ!」とか言いながら、シャントの位置を間違えそうになります。
慣れていない新規入居者さんの時は特に注意が必要です。
間違いを防ぐために事前にカンファレンスや申し送りでの情報共有はもちろんのこと、入居されるまでに居室や車椅子などにシャントの位置がわかるもの(文字や絵、サインなど)を準備しておきます。
2−10:入居判定会議を開催する



長いこと書いてきましたが、上記の調整を行った上で入居判定会議を開催します。
入居判定会議とは施設内で行われるもので、諸々の情報や受け入れ態勢を鑑みて入居を受け入れを行うか否かを判定する会議です。
施設長、看護師、介護士、キッチンスタッフ、場合によっては医療連携先の医師も交えて行います。
上記の調整が一つでも欠けると施設入居が難しくなる場合がありますので、入居判定会議までに全ての調整を行わなければいけません。
3:入居後のケアマネジメント
3−1:体重の管理



透析患者さんの体重管理は必須です。
特に「ドライウェイト」と呼ばれる体内の適正な状態の時の体重が大切になります。
透析患者さんはおしっこが出なかったり、出ても少量の人が多いのですが、これは体内に水分が溜まっていっているということ。
「どれくらい体内に水分が溜まっているのか?」
「どれくらい透析で水分が引けたのか?」
透析室では透析を始める前と、透析が終わった後に体重を測りますが、施設側もこの体重を把握しておかなければいけません。
施設の生活で体調に変化が出た場合は、もしかしたら水分の摂りすぎが原因かもしれないからです。
「でも水分制限してるのに、水分の摂りすぎなんてあるの?」
それがあるから困りものなんです💦
施設の居室の中に洗面台もありますし、施設にはドリンクの自動販売機を設置しているところもあります。
基本的には自由に生活して欲しいところなのですが、医師から制限の指示がかかっているものに関しては神経を尖らせておかなければいけないのも施設の宿命みたいなものです。
3−2:血圧の管理


こちらも医師の指示に従って定期的に行います。
透析患者さんに限ったことではありませんが、施設では血圧を管理しなければいけない人が多いです。
降圧剤を飲んでいる人は血圧測定を行わないと、降圧剤の効果が測定できません。
この毎日や定期的な血圧測定の結果をもって、医師が治療方針の継続や変更を判断することになりますので、血圧の管理も大切な援助となってきます。
3−3:その他、体調の管理



透析の患者さんに限ったことではありませんが、日頃から脱水や発熱、浮腫み(むくみ)、呼吸苦、感染症の症状など注意しなければいけない症状はたくさんあります。
ただ、透析患者さんについて少し心強いことと言えば、週に3回クリニックや病院で診てもらえるという点です。
体調の変化があれば、週に3回ご本人が病院やクリニックに通院した上で連絡ノートや電話で体調管理について相談できるので施設側からするととてもありがたいですし心強いです。
そして医師の指示が追加、変更、中止になったときは、その指示に従って様子を観察し、観察した結果を次回の透析日までにまとめて医師に再度報告することが非常に大切になります。
そのサイクルが2週間に1度の訪問診療が一般的な他の入居者さんに比べて短いことも施設としては助かるところです。
4:まとめ。透析患者さんの施設入居のハードルは下がってきた印象です


2000年ごろと比べると介護保険制度が国民に馴染んできたことと、透析室が地域に増えてきたこと、施設の透析患者さんに対する経験値の獲得など、透析患者さんの受け入れについては随分とハードルが下がってきた印象です。
中には施設で働く看護師の中にも透析室出身の人がいる場合もあります。
やはり透析室出身の看護師は他の看護師以上に透析患者さんに慣れています。
今後も増えていくと予想される人工透析の患者数ですが、もしまだ人工透析の患者さんの受け入れに慣れていない施設のケアマネジャーさんや看護師さん、施設長さんがいたら、このブログが参考になれば嬉しく思います。